L’Assurance Maladie publie son nouveau plan de lutte contre la fraude à ses services et met la lumière sur les sources de cette fraude. Ce sont principalement les professionnels de santé qui en sont à l’origine, suivis par les assurés. qui met l’accent sur les mesures à venir. L’Assurance Maladie présente également toutes les mesures mises en œuvre pour limiter la fraude : l’objectif affiché est de parvenir à détecter et stopper 500 M€ de préjudices financiers chaque année (ils n’étaient « que » 219,3 M€ en 2021).

En introduction du document reproduit en fin d’article, Thomas Fatôme (directeur général de la Caisse nationale de l’Assurance Maladie) rappelle que le contrôle exhaustif de tous les remboursements effectués (1,4 milliard de feuilles de soins par an) est matériellement impossible du fait de nombre très élevé d’opérations. De fait, un certain nombre de cas de fraude passent entre les mailles du filet. Pour lutter contre cela, plus de 1 600 personnes travaillent au service de l’Assurance Maladie, d’après son directeur général.
Les professionnels de santé dans le viseur de l’Assurance maladie
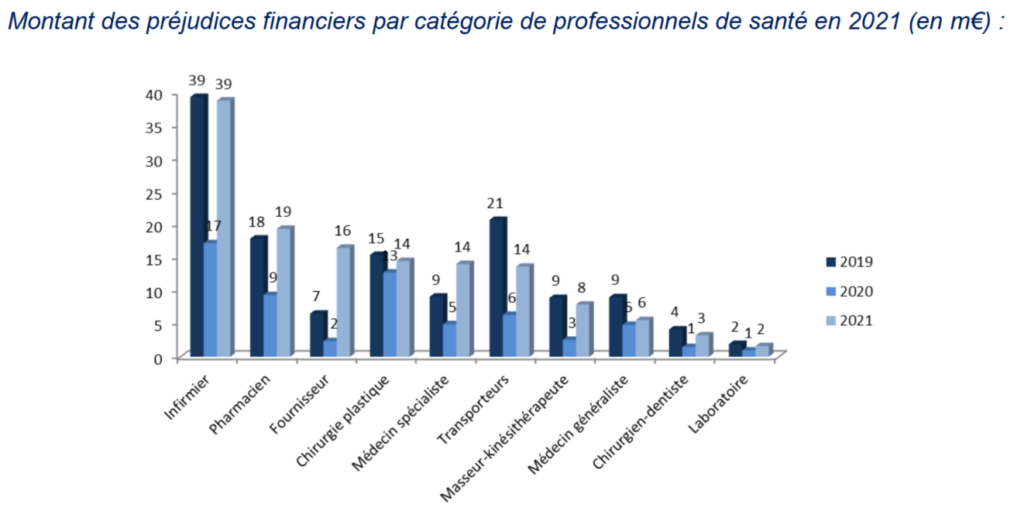
Ce sont pas moins de 64% des fraudes détectées à l’Assurance Maladie qui proviennent des professionnels de santé. Les assurés sont à l’origine de 27% des fraudes tandis les employeurs ne sont que derrière 8% d’entre elles. Les professionnels les plus « pourvoyeurs » de fraudes en 2021 sont les infirmiers avec 39 M€ de préjudices détectés, suivis par les pharmaciens (19 M€) et les fournisseurs (16 M€).
L’Assurance Maladie dévoile aussi ses estimations des préjudices financiers réels dont se rendraient coupables les professionnels de santé. Ainsi, la fraude provenant des infirmiers libéraux s’établirait entre 286 et 393 M€. Celle des médecins généralistes serait située entre 185 et 215 M€ tandis que celle des transporteurs atteindrait entre 145 et 177 M€.
Pour renforcer sa lutte et dissuader les professionnels de santé concernés de poursuivre dans cette voie, l’Assurance Maladie a plusieurs pistes. Outre les contrôles plus poussés et l’amélioration des méthodes de détection, le communiqué indique que l’accent sera mis sur le renforcement des sanctions. L’objectif est de sanctionner les fraudeurs de façon systématique et de rendre plus fréquent le déconventionnement des professionnels de santé concernés. L’un des leviers (justement intégré au PLFSS 2023) consiste à majorer les pénalités financières infligées aux professionnels fraudeurs.
Le plan d’action interministériel de lutte contre la fraude sociale porte déjà ses fruits
Comme l’indique l’Assurance Maladie, les résultats du nouveau plan d’action interministériel de lutte contre les fraudes sociales a l’air de produire ses premiers effets. Au 1er semestre 2022, les préjudices financiers détectés et stoppés était déjà supérieur de 20%, à 11,7 M€, à ce qu’il était au 1er semestre 2021.
Pour mettre toutes les chances de son côté et atteindre son objectif de 500 M€ de préjudices détectés et stoppés, l’Assurance Maladie détaille les grands axes de sa politique de lutte contre la fraude. On y lit que les programmes de contrôles déjà existants vont être renforcés sur certains dispositifs comme les centres d’ophtalmologie, dentaires, les téléconsultations et le 100% santé (ou Rac0). Le contrôle des bénéficiaires de la CSS sera également accru pour passer à 50 000 dossiers annuels.
Les techniques de détection de la fraude devraient également être améliorées avec « la mobilisation d’outils innovants de datamining et de big data » pour repérer plus rapidement les incohérences dans les bases de données.





